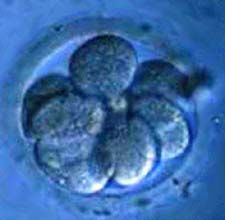
سلولهای بنیادی سلولهای اولیهای هستند که توانائی تبدیل و تمایز به انواع مختلف سلولهای انسانی را دارند و از آنها میتوان در تولید سلولها و نهایتا بافتهای مختلف در بدن انسان استفاده کرد.
منابع اصلی سلولهای بنیادی شامل: مغز استخوان، بند ناف و جفت میباشد. امروزه استفاده از این سلولها جهت ترمیم بافتهای آسیب دیده انسانی در حال گسترش است.
جالب اینکه سلولهای بنیادی چند پتانسیلی هستند یعنی قابلیت تبدیل به بافتهای مختلف را دارند اعم از بافت عصبی؛ عضلانی؛ پوششی و غیره. که این توانائی محور اصلی توجه به سلولهای بنیادی است.
مزیت اصلی سلولهای بنیادی بند ناف این است که بسیار اولیه بوده و توان تمایز بالایی دارند.همچنین سلولهای مشتق از مغز استخوان (BMCs) توان تمایز بالایی دارند.
کاربردهای سلولهای بنیادی
توصیه میشود برای افرادی که در مراحل وخیم بیماری قلبی بوده و در انتظار دریافت قلب پیوندی بهسر میبرند، در کنار تجویز داروهای سرکوبکننده سیستم ایمنی، از روش پیوند سلولهای بندناف بهعنوان یک روش کمکی استفاده کرد. بر این اساس، این ایده در دنیا مطرح شده است که نمونه سلولهای بندناف هر شخص در ابتدای تولد گرفته شود و برای سالهای بعد برای خود فرد ذخیره شود.با این عمل، بیمار شانس بیشتری برای زنده ماندن تا زمان دریافت قلب را خواهد داشت. این روش بهویژه در بیماران کهنسال که سلولهای بنیادی مغز استخوان آنها برای پیوند کافی نیست، از اهمیت بالاتری برخوردار است. از اینرو، امروزه در اغلب کشورها بانکهای ویژهای برای جداسازی و نگهداری سلولهای بنیادی بندناف نوزادان تاسیس شده است. مزیت دیگر این سلولها، نداشتن مشکل دفع پیوند سلولهای بنیادی جنینی است. چراکه از خود فرد اخذ میشوند و در سالهای بعدی زندگی، دوباره به همان شخص تزریق میشوند.
پیوند سلولهای بنیادی علاوه بر بیماران قلبی در سایر بیماران نیز نتایج خوبی را نشان داده است. برای مثال، در حال حاضر اگر بیماری دچار سرطان کبد باشد، جراح مجبور است برای جلوگیری از انتشار سرطان (متاستاز) به بخشهای دیگر بدن، بخش سرطانی کبد را نابود کند. برای این منظور معمولاً طی دو عمل جراحی همزمان، خون ناحیه سرطانی کبد را قطع میکنند تا بافت سرطانی به تدریج نابود شود. در عین حال چون بخش باقیمانده کبد باید بتواند وظایف کل کبد را به عهده گیرد، لازم است تا این اعمال جراحی به نحوی انجام شود که بخش سالم باقیمانده، فرصت تکثیر را پیدا کند و در نهایت عملکرد کبد کامل را ایفا نماید. برای این منظور، حداقل 6 هفته زمان لازم است تا بخش باقیمانده و سالم کبد تکثیر شود. اما پیوند سلولهای بنیادی بخش سالم کبد، این مدت زمان به 2 هفته کاهش مییابد. با این کار نه تنها کبد فرد بیمار در مدت زمان کمتری ترمیم میشود، بلکه با خارج کردن سریعتر بخش سرطانی از بدن، احتمال بروز متاستاز و دستاندازی سرطان به بخشهای دیگر بدن فرد نیز کاهش مییابد.
استفاده سلول های بنیادی در cloning
یک دودمان سلول بنیادی جمعیتی از سلول ها است که مستمرا تقسیم شده و از بافت های انسان یا دیگر موجودات بدست می آید. محققین برای اهداف درمانی و پژوهشی از سلول های بنیادی جنینی و بالغ استفاده می کنند.Totipotent: این سلول ها توانایی تولید تمام سلول های مورد نیاز یک موجود زنده را داشته و عاقبت آنها مشخص نیست و بر اساس نیاز، توانایی تبدیل شدن به هر سلولی را دارا می باشند.Pluripotent: انواع بسیار زیادی از سلول ها را تولید می کنند ولی محدودیت داشته و قادر به تولید تمام بافت های مورد نیاز برای توسعه و تکامل جنینی نمی باشند.Multipotent: توانایی آنها محدود به تولید تعداد خاصی از سلول ها به خصوص سلول های اختصاصی یک بافت بوده و تولید سلول های تمایز یافته یک بافت را بر عهده دارند. سلول های بنیادی جنینی: معمولا از بلاستولا بدست می آیند. بلاستولا کره توخالی است که تقریبا از 140 سلول تشکیل می شود و در رحم لانه گزینی خواهد کرد سن بلاستولا حدود 4-5 روز می باشد. سلول های تشکیل دهنده آن به سطح داخلی کره چسبیده(inner cell mass) بوده و همه از نظر ژنتیکی یکسان می باشند. این سلول ها همان سلول های بنیادی جنینی بوده و آغاز کننده تکوین جنین می باشند و پتانسیل تبدیل شدن به هر نوع از بخش های بدن را دارند. برای تهیه یک دودمان سلول های بنیادی جنینی، یک بلاستولا به سلول های منفرد تقسیم می گردد. هر سلول منفرد همراه با مواد غذایی وفاکتور های رشد در محیط کشت قرار گرفته و شرایط تقسیم شدن برای آن فراهم می آید. این سلول ها تا زمانی که تحت شرایط کنترل شده محیطی همراه با فاکتورهای رشد مناسب برای جلوگیری از تمایز قرار گیرند به تقسیم شدن ادامه می دهند.قدرت تقسیم این سلول ها نا محدود بوده (دو سال در in vitro) و تقسیم بدون تمایز انجام می دهند. سلول های pluripotent بوده و خاصیت کانی زایی دارند. جهت رشد در in vitro سلول های فیبروبلاست جنین جوجه را به عنوان یک لایه تغذیه کننده نیاز دارند این سلول ها در حیوان آزمایشگاهی در محل تزریق تراتوما ایجاد می کنند. تراتوما شامل عناصر سلولی و مشتق از یک لایه رویشی اولیه بوده و هیچ کدام از بافت های موجود در ان قادر به ایجاد تومور نمی باشند.این سلول ها فاقد G1 check point و G1 restriction point می باشند و فعالیت تلومراز در آنها بالا می باشد. از نظر مارکر های سلولی عامل رونویسی OCT4 را بیان می کنند و فاقد غیر فعال شدن کروموزوم x می باشند. در حال حاضر برای تحقیق اکثر دودمانهای سلولی از جنین موش بدست می آیند. در حال حاضر پژوهشگران در حال بررسی منابع دیگری برای تهیه سلول های بنیادی می باشند: مثل 1- سلول های بنیادی جنینی حاصل از جنین های IVF. 2- سلول های بنیادی جنینی حاصل از therapeutic cloning (کلونینگ درمانی)
دودمان های سلولی بنیادی بالغ: این دودمانها از بافت ای بالغ مثل خون بند ناف، خون محیطی مغز استخوان و. بدست می آیند. این سلول ها به تعداد بسیار کم در این بافتها وجود دارند به طوریکه در مغز استخوان این سلول ها به نسبت 15000/1 وجود دارند. تعداد تقسیم آنها محدود بوده (2-3 روز) و یک الی سه ظرفیتی بوده و قدرت plasticity(انعطاف پذیری) محدود دارند. احتیاج به لایه تغذیه کننده نداشته و تراتوما تشکیل نمی دهند. مارکرOCT4 را بیان می کنند و فاقدG1 check point بوده و فعالیت تلومرازی بالا دارند. در اکثر تحقیقاتی که بر روی این نوع سلول ها انجام می شوند از سلول های بنیادی ارگانیزم های مدل استفاده می گردد زیرا بدست آوردن سلول های بنیادی بالغ از انسان نیاز به روشهای جراحی دارد. روش تهیه این نوع سلول ها: سلول های بنیادی از مغز استخوان موش استخراج شده و به محیط کشت منتقل می شوند بعد سلول ها شروع به تقسیم کرده و دودمان سلولی ایجاد می شود. برای تهیه انواع سلول ها این دودمان را در محیط های خاصی می توان کشت داد و سلول های مخصوص آن محیط را بدست آورد. سلول های بنیادی زایای جنینی:منشا این سلول ها، سلول های زایای جنینی و برجستگی گنادهای جنین 10-5 هفته ای می باشد. سلول های بنیادی در این بافتها به مقدار فراوان وجود داشته و تا مادامی که نیاز نباشد تقسیم نمی شوند. قدرت تقسیم آنها از نظر محدودیت در حد متوسط (70-80 تقسیم) بوده و تقسیم بدون تمایز انجام می دهند. سلول های pluripotent و clonogenic بوده ولی تراتوما ایجاد نمی کنند. شرایط و عوامل محیطی در سرنوشت این سلول ها (هم در in vitro و هم در in vivo) موثر بوده و همانند دو سلول بنیادین قبلی نشانگر OTC4 را بیان و فاقد G1 checkpoint بوده و فعالیت تلومراز در این سلول ها نیز بالا می باشد. در جدول به برخی از معایب و مزایای سلول های بنیادی جنینی و بالغ زیر اشاره شده است سلول های بنیادی بالغ
رشد سلول های بنیادی علاوه بر شرایط محیط کشت به شرایط بستر (matrix) یا micro environment این سلول ها نیز بستگی دارد. یکی از این عوامل سلول های موجود در بستر است که با ایجاد فرورفتگی ها به عنوان آشیانه ای برای لانه گزینی سلول های بنیادی نقش مهمی را ایفا می کنند. ضمنا این سلول ها در کنترل تولید مجدد و خود سازی سلول های بنیادی در in vitro نقس اساسی دارند. این فرورفتگی های بستر به عنوان انکوباتور هایی برای محافظت این سلول ها و جمعیت سلول های بنیادین جنینی عمل می کنند. مکانیسم ملکولی این عوامل و فرورفتگی های بستر در رشد، تکثیر و حفظ سلول های بنیادی به واسطه ترکیبات بیوشیمیایی و عوامل زیر می باشد: 1- ماتریکس خارج سلولی به علت داشتن یک سری پروتئین ها و سوبسترا ها و لیگاندهای مختلف از جمله اینتگرین ها نقش مهمی در هدایت و لانه گزینی سلول های بنیادی در این حفرات دارند. 2- فاکتورها و عوامل مترشحه از سلول های مجاور و همسایه در روند هدایت اختصاصی سلول های بنیادی به یک بافت هدف و اختصاصی نقش کلیدی دارند. 3- تماس سلول- سلول باعث متعهد بودن یک سلول بنیادین در لانه گزینی و رشد و تکثیر آن می شود. 4- فاکتورهای درونی سلول های بنیادی که در لانه گزینی این سلول ها موثرند شامل یک سری پروتئین های تنظیمی، بیان ژنهای خاص و تغییرات کروموزومی و ساعت زیستی این سلول ها و. می باشند. از مهمترین کاربردهای سلول های بنیادی cloning و درمان می باشند. محققین از دو مدل پایه ای برای توسعه دادن درمان با سلول های بنیادی استفاده می کنند: 1- اکثر آزمایشات اولیه با استفاده از سلول های بنیادی کشت شده انجام می شوند. این سلول ها از نمونه های بافتی یا جنینی انسان یا ارگانیزم های مدل بدست می آیند. 2- روش های درمانی ابتدا در حیواناتی مثل موش و رت، قبل از استفاده در انسان، انجام می شوند. اکثر روش های درمانی که به کمک سلول های بنیادی انجام می شوند مبتنی بر روش های cloning می باشند در درمان با سلول های بنیادی از سلول هایی استفاده می شود که توسط شخص دیگری اهدا شده اند و این امر احتمال پس زدن سلول ها را توسط فرد گیرنده افزایش می دهد. برای جلوگیری از این پدیده از سلول های بنیادی خودی استفاده می شود، مثلا به روش های زیر * سلول های بنیادی بالغ سالم از فرد بیمار جمع آوری شده و در آزمایشگاه آنها را برای تولید بافت جدید دستکاری می کنند و این بافت دوباره به بدن فرد بیمار پیوند زده می شود. * therapeutic cloning: سلول های بنیادی جنینی تهیه می شوند که از نظر ژنتیکی با فرد بیمار یکسان می باشند. * دستکاری سلول های بنیادی در درون بدن: مثلا دارویی طراحی می شود که بعضی سلول های بنیادی خاص را وادار می کند تا در بدن بیمار، عملکرد از دست رفته را باز یابند. در این روش به عمل جراحی و پیوند هیچ نیازی نمی باشد. البته روش های گفته شده تا کنون در مورد انسان به طور قطعی استفاده نشده اند ولی در آینده نزدیک این آزمایشات حتما به ثمر خواهند نشست.
پلاستیسیته: سلول ها از مکان اولیه خود به ارگان دیگر مهاجرت کرده و ماهیت سلول های آن بافت یا ارگان را بدست می آورند. این پدیده در سلول های مغز استخوان (توانایی تبدیل به سلول های کبدی و کلیوی) و سلول های مغز (توانایی تبدیل به خون و ماهیچه) دیده می شود. در آینده ممکن است بتوان از این خاصیت برای انجام روش های درمانی جدید به کمک سلول های بنیادی، استفاده کرد. البته هنوز مشخص نشده که آیا این نوع سلول ها واقعا می توانند مانند سلول های طبیعی بافت عمل کنند یا خیر. روش های cloning که بر اساس استفاده از سلول های بنیادی می باشند به طور کلی به دو دسته تقسیم می شوند. 1- therapeutic cloning 2- reproductive cloning بعضی اهداف cloning را می توان به شرح زیر بیان کرد: ** اهداف پزشکی: این هدف سودمند ترین هدف از cloning می باشد. چگونگی استفاده ازcloning در پزشکی عبارت است از 1- کلون کردن حیوانات مدل برای بررسی بیماری ها: اکثر چیزی که محققین در مورد بیماری های انسان می دانند از مطالعه حیوانات مدل مثل موش بدست آمده است. اغلب حیوانات مدل مهندسی می شوند تا دچار یک بیماری خاص گردند. ایجاد این حیوانات ترانس ژن زمان بر بوده و نیاز به آزمایش و خطا و چندین نسل تولید مثل دارد. به کمک تکنیک های cloning می توان زمان لازم برای تهیه این حیوانات را کاهش داد. 2- کلون کردن سلول های بنیادی برای تحقیق: سلول های بنیادی اجزاء تشکیل دهنده بدن می باشند که مسئول نمو، حفظ و ترمیم بدن می باشند. در نتیجه می توان از آنها برای ترمیم ارگانها و بافتهای بیمار یا تخریب شده استفاده کرد. 3- تهیه دارو: حیواناتی مثل گاو و گوسفند و بز برای تولید دارو ها و پروتئین های مفید در پزشکی مهندسی ژنتیک می شوند. در این مورد نیز کلون کردن روشی سریع و جدید برای ایجاد این گونه حیوانات می باشد. ** حمایت از گونه های در خطر و منقرض شده. ** کلون کردن انسان. برای درک بهتر روش های cloning ابتدا باید به شرح تکنیک SCNT (somatic cell nuclear transfer) بپردازیم: SCNT: به معنی انتقال دادن هسته یک سلول سوماتیک به سیتوپلاسم یک تخمک می باشد اما به طور کل به جابه جا کردن هسته دو سلول را SCNT می گویند.SCNT در دوزیستان به راحتی انجام می شود اما در پستانداران به علت اندازه کوچک تخمک این کار مشکل تر می باشد. تخمک پستانداران در متافاز II ، 1/ % تخمک دوزیستان است بنابراین قبل از اینکه SCNT در پستانداران بتواند با موفقیت انجام شود تکنیک هایی لازم است تا با دستکاری تخمک بتوان هسته آن را خارج کرده و تخمک را با یک سلول سوماتیک ترکیب کرد. این تکنیک ها در اواخر دهه 1960 و اوایل 1970 ابداع شدند. روش انجام SCNT بعدا در هنگام توضیح روش های cloning بیشتر شرح داده خواهند شد. در واقع اساس روش های cloning همان SCNT می باشد یعنی پس از انجام SCNT، عملیات کلونینگ انجام می گیرد. اولین مورد از کلون کردن موفق یک پستاندار توسط SCNT در سال 1981 توسط Hoppe وIllumesee گزارش شد. آنها توسط انتقال هسته یک سلول به سیتوپلاسم یک زیگوت بدون هسته سه موش کلون شده به دست آوردند. در سال 1983 McGrath و Solter با انتقال هسته یک زیگوت به یک زیگوت بدون هسته موش های زنده به دست آوردند. آنها هنگامی که از هسته سلول هایی که در مراحل نموی پیشرفته تری بودند استفاده می کردند، نتیجه ای بدست نمی آوردند. نتیجه بخصوصی که از این آزمایشات بدست آمد کشف imprinting بود، بدین معنی که ژن های متفاوتی در هنگام اووژنز و اسپرماتوژنز فعال یا غیر فعال می شوند و نمو صحیح نیاز به مشارکت پیش هسته های نر و ماده با هم دارد. در سال 1986، Willadsen به کمک ویروس سندایی سلول های جنین های 8 یا 16 سلولی را با تخمک بدون هسته گوسفند ترکیب کرد و حیوان کاملا سالم بست آورد. روش استفاده از سلول های بنیادی بعدا با موفقیت برای خوک، موش، خرگوش و گاو نیز انجام شد. در سال 1996، Campbel و Wilmut،هسته سلول های یک جنین 9 روزه را به تخمک انتقال دادند.Campbel این سلول ها را وادار کرد تا قبل از ادغام با تخمک بدون هسته وارد مرحله استراحت شوند. از این آزمایشات دو گوسفند سالم بدست آمد. در سال بعد آنها با همان تکنیک، هسته سلول های کشت شده غدد پستانی بالغ را به تخمک منتقل کردند و بدین ترتیب گوسفند دالی به وجود آمد. پس از دالی به کمک هسته سلول های بالغ حیوانات بسیاری از قبیل موش، گاو، خرگوش و خوک و بز نیز کلون شده اند. ناهنجاری های نموی و فیزیولوژیک در بسیاری از جنین های کلون شده مشاهده می شود. چون بسیاری از این ناهنجاری ها وراثتی نیستند، پس در اثر نقص در همانندسازی کروموزوم ها به وجود نیامده اند بلکه بر اثر برنامه ریزی مجدد (reprogramming) خصوصیات اپی ژنتیک سلول های سوماتیک مخصوصا در ژنهای ایمپرینت شده به وجود می آیند. دو اصل اساسی که از آزمایشاتSCNT بدست آمده اند عبارتند از: عدم تغییر ژنوم طی تمایز – توانایی سیتوپلاسم برای reprogramming فعالیت ژنها و هدایت سلول ها به سمت تمایز
 .
.
Therapeutic cloning: سلول ها بنیادی جنینی را می توان توسط روش مشابهی که برای cloning یک ارگانیزم کامل به کار می رود تهیه کرد. چون این روش استفاده های درمانی زیادی دارد کلونینگ درمانی نامیده می شود. روش انجام به این گونه است که هسته یک سلول تخمک را خارج می کنند، سلول های خونی تحت شرایطی که باعثredifferentiation می گردد کشت می شوند. این سلول ها توسط پالس الکتریکی یا ویروس سندایی با تخمک بدون هسته ترکیب می شوند. تخمک همانند یک زیگوت تحریک به تقسیم شدن می شود. جنینی که ایجاد می شود از سلول های بنیادی تشکیل شده که از نظر ژنتیکی مشابه سلول های دهنده بافت می باشند.این روش، روش مناسب برای تهیه بافتی است که کاملا با بدن بیمار سازگار است. اکثر سرمایه گذاری در therapeutic cloning بر روی زمینه های زیر متمرکز شده است: تهیه ماهیچه قلبی برای پیوند قلب- تهیه نورون برای درمان فلج – تهیه بافت مغز برای درمان پارکینسون – تهیه سلول های پانکراس برای درمان دیابت – تهیه سلول های کبدی. یکی از مهمترین امتیازات این تکنیک برای تهیه بافت، تهیه بافتهایی است که توسط فرد گیرنده دفع نمی شوند. از این روش می توان برای تولید یک ارگانیزم کامل نیز استفاده کرد اما هدف اصلی therapeutic cloning تهیه سلول های بنیادی می باشد. دانشمندان امیدوارند با استفاده از سلول های بنیادی و کلون کردن آنها روزی درمان قطعی برای بیماری های قلبی عروقی، انواع سرطان، آلزایمر و. پیدا کنند.Reproductive cloning (artificial cloning or embryo cloning): در این تکنیک، یک یا چند سلول بنیادی از یک جنین خارج شده و از آنها برای تولید جنین جدید استفاده می شود. این عمل برای انواع مختلفی از سلول ها انجام شده و در مورد انسان نیز آزمایشات محدودی انجام گرفته است. نحوه انجام: لقاح اسپرم و تخمک در in vitro – تشکیل بلاستولا – ماده ای شیمیایی برای برد استن zona pllucida(منطقه شفاف) به کار می رود و پس از برداشتن این لایه، بلاستولا به سلول های مجزا تبدیل می گردد. هرکدام از این سلول ها در ظرف مجزایی قرار گرفته و توسط یک منطقه شفاف مصنوعی پوشیده می شوند. این سلول ها برای تبدیل به جنین، به رحم منتقل می شوند. در انجام reproductive cloning از SCNT نیز می توان استفاده کرد بدین معنی که هسته سلول سوماتیک یک فرد به تخمک بدون هسته منتقل شده و این تخمک برای ایجاد جنینی به رحم منتقل می شود. این روش cloning این امکان را فراهم می کند تا تغییرات ژنتیکی دقیقی را به هر حیوانی وارد کرد و حیواناتی با تغییر مورد نظر ایجاد کرد. مثلا در یک آزمایش ژن فاکتورIX انعقاد خون به سلول های یک گوسفند شبیه سازی شده وارد شد و این گوسفند فاکتور IX را در شیر خود ترشح می کرد. مثال ها و کاربرد های دیگر روشهای cloning و SCNT بعدا توضیح داده خواهند شد.
ریسک های reproductive cloning: 1- نرخ بالای خطا: نرخ موفقیت در این روش 1/ تا 3 % است یعنی در هر هزار تلاش برای cloning فقط 30 کلون موفق بدست می آید و این پدیده می تواند به یکی از علل زیر باشد: تخمک بدون هسته و هسته انتقال یافته ممکن است سازگار نباشند. تخمکی با هسته انتقال یافته ممکن است به درستی تقسیم و نمو نیابد. کاشتن جنین در رحم مادر جایگزین ممکن است با موفقیت انجام نگیرد. ممکن است حاملگی با شکست روبه رو شود. 2- مشکلات موجود در نمو ثانویه: حیوانات کلون شده در هنگام تولد نسبت به انواع طبیعی اندازه بزرگتری دارند ((LOS) large offspring syndrome). این حیوانات اندام ها بزرگ غیر طبیعی دارند و دچار مشکلات تنفسی و گردش خون می شوند. چون وقوع LOS صد در صد نیست نمی توان وقوع آن را به طور حتم پیش بینی کرد. همچنین بعضی کلون های فاقد LOS دارای ناهنجاری کلیوی و مغزی و ناهنجاری سیستم ایمنی می باشند. 3- الگو های غیر طبیعی بیان ژن ها: در جنین های طبیعی، DNA برای بیان یک سری خاص از ژن ها برنامه ریزی شده است. بعدا در هنگام تمایز سلول های جنینی این برنامه تغییر می یابد. برای هر نوع سلول تمایز یافته این برنامه متفاوت است. در cloning، هسته انتقال یافته برنامه مشابه با جنین طبیعی را ندارد بنابراین دانشمندان باید به این هسته برنامه جدید بدهند. برنامه ریزی مجدد کامل برای نمو کامل یا نزدیک به کامل ضروری است. 4- تفاوت های تلومری: پس از تقسیم سلول ها، کروموزوم ها کوتاه تر می شوند زیرا تلومر ها پس از هر بار کپی برداری از DNA کوتاه می شوند. هر چه ارگانیزم پیرتر باشد تلومرهای آن کوتاه تر می باشند زیرا سلول ها بارها و بارها تقسیم شده اند. پس اگر برای کلون کردن از سلول های پیر استفاده شده باشد چه اتفاقی خواهد افتاد؟ آیا تلومر های کوتاه تاثیری بر نمو خواهند داشت؟کروموزوم گاو و موش کلون شده از حالت طبیعی طویل تر می باشند. این سلول ها علائم دیگری از جوانی را نیز نشان می دهند و به نظر می رسد که دوره زندگی طولانی تری نسبت سلول های طبیعی داشته باشند. از طرف دیگر کروموزوم های دالی تلومرهای کوتاه تری از حالت طبیعی داشتند، یعنی سلول ها روند پیری رل سریعتر طی می کردند. هنوز مشخص نیست که چرا طول تلومر در حیوانات مختلف کلون شده متفاوت است و رابطه مشخصی بین طول تلومر و عمر ارگانیزم کلون شده پیدا نشده است. آیا سلول های بنیادی پیوند شده به بدن، در بدن تومور تشکیل نمی دهند؟ سلول های بنیادی جنینی برای تقسیم مستمر و غیر متمایز باقی ماندن برنامه ریزی شده اند. برای اینکه به طور موفق بتوان از آنها در درمان استفاده کرد باید آنها را به نوع خاصی از بافت متمایز کرد و سرانجام تقسیم آنها را متوقف ساخت.هر سلول بنیادی جنینی غیر متمایزی که در بدن قرار گرفته می تواند به طور غیر کنترلی تقسیم شده و تومور ایجاد کند. جلوگیری از رشد تومور برای موفقیت در درمان ضروری می باشد. در سلول های بنیادی بالغ و جنینی تنظیم نا مناسب ژن ها می تواند منجر به رشد غیر طبیعی و ایجاد تومور گردد. این نگرانی برای سلول هایی که برای یک دوره زمانی در آزمایشگاه کشت شده اند وجود دارد زیرا آنها ممکن است نحوه تنظیم بیان ژن های خود را از آنچه که در بدن اتفاق می افتد تغییر دهند. بسیاری از بافتها مثل خون به فرایندی تجدیدی شونده که سلول ها را به سمت توقف تقسیم، تمایز و حتی مرگ پس از یک دوره زمانی خاص، هدایت می کند، تکیه دارند. هدایت صحیح به شکل سیگنالهایی است که از سلول های مجاور و از محیط دریافت می شوند. در محیط کشت برای انجام تقسیم، سلول ها با مایعی تغذیه می شوند که حاوی مواد غذایی و فاکتور های رشد برای فعال شدن ژن های دخیل در تقسیم می باشد. در اکثر موارد سیگنال های منظم که توسط محیط نرمال سلول ایجاد می شوند همگی وجود ندارند. همه سلول ها به این حالت جدید حیات به درستی پاسخ نمی دهند. بعضی ها می میرند و فقط آنهایی باقی می مانند که با محیط تطبیق یافته اند و دستخوش رشد نا محدود می شوند. پس از دوره های تقسیم زیاد در آزمایشگاه، سلول های زنده مانده به سلول هایی تبدیل می شوند که قادر به پاسخ به سیگنال های بدن نمی باشند، آنها حتی ممکن است دچار تغییرات دائمی در DNA خود گردند. برگرداندن این سلول ها به بدن مخاطره آمیز است زیرا آنها علی رغم تمایز به رشد خود ادامه می دهند و ممکن است تومور ایجاد کنند. شبیه سازی محیط نرمال بدن در آزمایشگاه یکی از چالش هایی است که در تحقیقات سلول های بنیادی مورد توجه است.سلول های بنیادی برای پیوند به بدن یا اینکه ابتدا در آزمایشگاه به بافت یا سلول مورد نظر تبدیل می شوند و بعد به بدن پیوند می شوند و یا اینکه سلول ها در حالت بنیادی به محل آسیب دیده بدن تزریق می شوند و این سلول ها به طور خود به خود به بافت محل تزریق تبدیل می شوند و جایگزین سلول های آسیب دیده و مرده می گردند.
دستکاری ژنتیکی سلول های ES 1- gene targeting: هدف قرار دادن زن توسط نوترکیبی همولوگ در سلول هایESمطالعه بسیاری از سیستم های بیولوزیک را منقلب کرده است. از آنجا که سلول های ES می توانند به تمام بافت ها و از جمله سلول های زایا تبدیل شوند بنابراین تغییر دادن ژنوم سلول های ES می تواند توسط تولید مثل کایمرهای حاصل از ترکیب سلول بنیادی تغییر یافته و و سلول های نوع وحشی برای ایجاد حیواناتی با جهش مورد نظر در تمام سلول های خود، انتقال یابد. در این روش موش هایی با انواع تغییرات مثل موتاسیون های نول و نقطه ای، بازآرایی های کروموزومی و حذف های بزرگ تولید شده اند. علاوه بر این می توان ژنهای گزارشگر تحت کنترل پروموتر های خاص را هدف قرار داده و بیان ژنها را از این طریق بررسی کرد. برای هدف قرار دادن بخشی از زنوم توسط نوترکیبی همولوگ یکtargeting vector با دو بازو تهیه می شود که یکی از بازو ها با منطقه `5 و دیگری با منطقه `3 لوکوسی که باید تغییر کند همولوگ می باشند. ژنهای معمول تحمل دارو یا یک ژن رسپتور بین این دو بازوی همولوژی قرار می گیرد تا بتوان سلول های transfect شده را متمایز کرده و کلون هارا آنالیز کرد. بعضی از روش هایی که در انها از targetingزنها استفاده شده است در زیر بیان می شوند.
عملکرد ژن: بهترین استفاده gene targeting در سلول های ES مطالعه عملکرد زنها توسط ایجاد موش های دارای نقص در ژن مورد نظر- موشهای knock out- می باشد. برای ایجاد یک ژن ناک اوت شده تمام یا بخشی از منطقه ژن با یک ژن گزارشگر جایگزین می شود اگر ژن گزارشگر تحت کنترل ژن موردنظر قرار بگیرد این ژن knock in نامیده می شود و اطلاعات بیشتری در مورد عملکرد زن توسط توانایی مطالعه بیان ژن و رد یابی سلول های هدف قرار گرفته بدست آورد. در سال های اخیر تکنیک ناک اوت ژن ها آنقدر پیشرفت کرده که می توان حیوانات ناک اوت شده شرطی و خاص بافتی ایجاد کرد. این روش به خصوص هنگامی مفید است که ناک اوت یک ژن معمول باعث مرگ زود هنگام یا فنوتیپ غیر طبیعی شده و باعث می شود تا نتوان عملکرد ژن را در یک بافت خاص دنبال کرد. ناک اوت های خاص بافتی و پیکری امکان استفاده از سیستم های نوترکیبی جایگاه خاص- اغلب سیستم cre/loxp – را فراهم کرده است. جایگاههای Lox P توسط نوترکیبی همولوگ در دو طرف بخش کد کننده از زن انتخاب شده قرار می گیرند. در این شرایط ژن هنوز فعال است تا زمانی که Lox P با هیچ عنصر تنظیمی تداخل پیدا نکرده است. موش ها از چنین سلول های ES تهیه می شوند و می توانند با موشهایی که در انها ریکامبیناز cre بیان می شود کراس یابند. پس از بیان creنوترکیبی بین دو جایگاه Lox P انجام می شود و باعث می شود که بخش کد کننده حذف شده و عملکرد ژن از درست برود. در مورد نام اوت های خاص بافتی cre تحت کنترل یک پروموتر خاص بافتی قرار می گیرد و بنابر این ژن هدف قرار کرفه شده فقط در بافت مورد نظر ناک اوت می شود. برای ایجاد یک ناک اوت پیکری، از cre تغییر یافته ای استفاده می شود که در یک حالت قابل القاء فعال می شود. مثلا cre با TBD فیوز می شود و در این صورت،cre فقط در حضور tamoxifen فعال می شود. با هدف قرار دادن یک cre قابل القا تحت کنترل یک پروموتر خاص بافتی می توان ناک اوت بافتی و بدنی ایجاد کرد. ناک اوت های قابل باز فعال شدن را نیز می توان ایجاد کرد که در انها یک توالی خاتمه دهنده که در کنار جایگاه LoxP قرار گرفته در بالادست منطقه کد کننده زن قرار می گیرد و مامع بیان ژن می گردد. تحت شرایط نوترکیبی به واسطه cre توالی خاتمه خارج شده و بیان ژن دوباره فعال می گردد. مدل سازی بیماری ها: توانایی ایجاد جهش های جایگاه خاص و ناک اوت کامل ژنها توسط gene targeting منجر به تولید موشهای مدل برای انواع بیماری ها از جمله بیماریهای عصبی و متابولیک و خونی شده است. یک مثال مربوط به آلزایمر می باشد که حداقل بر اثر جهش در 4 ژن ایجاد می شود. افزایش دز ژن و جهش در پروتئین پیش ساز بتا آمیلوئید (APP) با آلزایمر در ارتباط بوده جهش در زن آپولیپوپروتئین E نیز با ریسک افزایش یافته و کاهش سن شروع بیماری در ارتباط است. امروزه توسطgene targeting در سلول هایES مدل های موشی ایجاد شده اند که حاوی یک جهش نقطه ای در ژن APP و یا ژنApoE ناک اوت شده می باشند. به کمک BAC و یستم های نوترکیبی جایگاه خاص مثل cre/Lox P مدل هایی برای جابه جایی های کروموزومی برای سرطانهای خاص ایجاد کرده اند. رد یابی دودمانها:همانطور که ذکر شد یک استفاده تکنولوزیgene targetiung قرار دادن یک ژن گزارشگر تحت کنترل یک پروموتر اندوژن برای مطالعه الگوی بیان ان ژن می باشد(knock in). به کمک این تکنیک امکان رد یابی دودمانها یا انجام fate mapping توسط دستکاری ژنتیکی را فراهم آورده است. در این سیستم یک ریکامبیناز جایگاه خاص مثل cre تحت کنترل پروموتر خاصی در دودمان یاcell type خاصی قرار می گیرد. موشهای تهیه شده توسط این سلول های ES می توانند با موش های دارای یک ژن گزارشگر همراه با یک توالی خاتمه کراس داده شوند. بیان cre در سلول های خاص دودمان که بر اثر نوترکیبی بین جایگاههای LoxP، برداشت توالی خاتمه و بیان ژن گزارشگر می باشد، انجام می گیرد. بنابر این تمام اولاد سلول های اولیه بیان کننده cre با ژن گزارشگر نشاندار می شوند. بدین ترتیب می توان سرنوشت اخلاف سلول های مختلف را طی تکوین دنبال نمود
سلول های جنین های کلون شده موقعیت جدیدی برای مطالعه بیماری هایی که ژن آنها شناخته نشده است ایجاد می کند. بیماری motor neuron disease(بیماری نورون های حرکتی) یکی از این موارد است. تخریب نورون های حرکتی علت عمده این بیماری کشنده می باشد اما علت دقیق بیماری به درستی شناخته نشده است. چندین فاکتور ژنتیکی و محیطی به نظر می رسد که در این بیماری نقس داشته باشند گرچه علت تخریب نورون ها شناخته نشده است. اکثر موارد این بیماری sporadic می باشند اما 5-10 % وراثتی اند. در میان این موارد خانوادگی جهش های ژن سوپر اکسید دیس موتاز (SOD 1) مسئول تقریبا 20 % موارد می باشد و آنالیز ژنتیکی نشان می دهد که حداقل 4 ژن دیگر هنوز در رابطه با این بیماری شناخته نشده اند. در ابتدا گمان می رفت که علت این بیماری کاهش عملکرد ژن باشد اما این گمان به نظر نمی آید که صحیح باشد. موش هایی که در آنها ژن SOD 1 اندوژن حذف شده دچار بیماری نورون های حرکتی نمی شوند در حالی که موش هایی که اشکال موتان ژن انسانی را بیان می کنند دچار فلج می گردند. چون موش ترانس ژنی که ژن انسانی را حمل می کند دو نسخه ژن خودش را نیز دار است، این مشاهده نشان می دهد که تاثیر جهش به خاطر اثر سیتوتوکسیک یک پروتئین غیر طبیعی است و نه به خاطر نبود عملکرد پروتئین. چندین منبع سلولی جدید دارای بیماری وجود دارد که آشکار می کنند این پروتئین چگونه باعث تخریب نورون ها می شود. اگر غربال ژنتیکی پیش از کاشت جنین در مورد مواردی که موتاسیون ها شناخته شده اند انجام گیرد، سلول های بنیادی جنینی حاوی جهش را می توان از جنین بدست آورد. متناوبا، جهش های شناخته شده را می توان به سلول های بنیادی جنین وارد کرد (جنینی که فاقد بیماری است). در نتیجه سلول های دارای بیماری نورون های حرکتی با دودمان اولیه متفاوت خواهند بود. هر چند این روش ها فقط در مواردی در دسترس می باشند که جهش شناخته شده باشد (تقریبا 2% موارد). در 8 % از موارد، حالت بیماری وراثتی است اما ژن آن کشف نشده است و SCNT در این موارد فرصت های جدیدی ایجاد می کند. روش های مختلفی برای استخراج انواع سلول های خاص از دودمانهای سلول های بنیادی ابداع شده، گرچه در اکثر موارد هنوز عملکرد نرمال آنها پس از انتقال به بدن تائید نشده است. در هر رژیم درمانی، باید از دفع ایمنولوژیکی سلول های پیوند شده جلوگیری کرد اما پاسخ ایمنی احتمالا در بیماری های مختلف متفاوت است. سلول های جنین های کلون شده، در شرایطی مثل بیماری های قلبی عروقی که در انها دفع ایمنی می تواند توسط پیوند سلول های سازگار از نظر ایمونولوژی جلوگیری شود، بسیار با ارزش است. بیماری های دیگری که به عنوان کاندیدا های مناسبی برای سلول درمانی می باشند بیماری های خود ایمنی شامل دیابت نوع 1 می باشند. در مورد این بیماری ها انتقال سلول های مشابه ار نظر ایمنی به فرد بیمار، موجب دفع سلول ها می گردد. سلول های بنیادی، سلول هایی هستند که واقعا می توانند به هر کدام از 200 نوع سلول بدن انسان تبدیل شوند. برای انجام این نوع درمان دو چالش در پیش رو وجود دارد: 1- وادار کردن سلول های بنیادی به تبدیل شدن به سلول مورد نظر 2- وادار کردن بدن به پذیرفتن آنها. اولین مشکل در مورد استفاده از سلول های بنیادی منبع به دست آوردن آنها است. هر کسی دارای سلول های بنیادی می باشد، مثلا در مغز استخوان، اما در کودکان و بالغین این سلول ها قبلا کمی تخصصی شده اند. بسیاری از محققین شک دارند که آیا این سلول ها می توانند به انواع سلول های مورد نیاز تبدیل شوند یا خیر. بنابراین در انجام تحقیقات و معالجات از سلول های بنیادی جنینی استفاده می شود که هنوز تخصصی نشده اند. امروزه اکثر سلول های بنیادی را از جنین های IVF و یا سقط شده به دست می آورند. در مورد IVF، یک جنین 5 روزه –بلاستولا – در رحم یک زن کاشته می شود و 9 ماه بعد یک نوزاد متولد خواهد شد. جنین های اضافی برای موارد عدم موفقیت یا حاملگی های بعدی نگه دارای می شوند. برای تهیه سلول های بنیادی های جنینی برای تحقیق، بعضی از سلول های بلاستولا های اضافی را خارج می کنند و در ظروف مجزا برای رشد، کشت می دهند. برای تبدیل این سلول ها به دودمانهای سلولی بنیادی دائمی (دارای عمر طولانی) سلول ها با فاکتور های رشد خاصی تغذیه می شوند. بلاستولا ها در این عملیات از بین خواهند رفت. در دیابت نوع 1، به کمک تولید سلول های پانکراس به دنبال روشی برای جایگزین کردن سلول های سازنده انسولین از دست رفته می گردیم. هدف از این نوع درمان جلوگیری از تزریق دائم انسولین و جلوگیری از مشکلاتی است که بعدا زندگی بیماران را تهدید می کنند. در یکی از تحقیقات سلول های بنیادی جنینی موش را وادار به تبدیل شدن به سلول های تولید کننده انسولین کرده اند اما از این سلول ها نمی توان برای انسان استفاده کرد. در یک سری آزمایشات که در اسرائیل انجام گرفته اند توانسته اند به موش هایی که سیستم ایمنی انها توسط دستکاری ژنتیکی مهار شده، سلول های بتای کلون شده پانکراس را پیوند دهند، ولی در انسان نمی توان این کار را انجام داد و همچنین یکی از اهداف این نوع درمان جلوگیری از رد پیوند است زیرا دارو های سرکوبگر ایمنی اثرات نامطلوبی مثل ناهنجاری کلیوی و افزایش خطر ابتلا به سرطان را ایجاد می کنند. در یکی از پژوهش ها تلاش شده تا سلول های بنیادی را در حالی که توسط کپسولی احاطه شده اند به بدن وارد کنند تا مانع دفع ایمنی گردند. در درمان به کمک سلول های بنیادی برای جلوگیری از دفع بافت از هسته سلول های فرد بیمار استفاده می شود. دانشمندی به نام Skorecki در صدد است تا شکل تغییر یافته ای از این تکنیک را مورد استفاده قرار دهد و از ترکیب مهندسی ژنتیک و کلونینگ استفاده کند. او معتقد است که انجام therapeutic cloning برای هر بیمار به کمک سلول های خودی بسیار گران و غیر عملی است. در این روش قرار است سلول های بنیادی بالغ کلون شده را طوری تغییر ژنتیکی دهند که توسط سیستم ایمنی دفع نگردند و برای درمان هر بیماری می توان از این سلول ها استفاده کرد. تا کنون توانسته اند سلول های بنیادی انسان را به سلول های خون، عصبی و سلول های بتای پانکراس تبدیل کنند. اما اگر بر مشکل دفع پیوند هم غلبه شود سوالی که باقی می ماند این است که آیا سلول های پیوند شده در بدن عملکرد نرمال خواهند داشت یا نه؟ مثلا در این مورد در استرالیا سلول های عصبی تولید شده اند و به مغز نوزاد موش پیوند شده اند و عملکرد طبیعی داشته اند. اما هنوز هم قطعیت این موضوع در انسان و یا بیماری های دیگر مشخص نشده است. یکی از کاربرد هایSCNT جلوگیری از انتقال بیماری از والدین به نسل بعد می باشد (بیماری هایی که بر اثر جهش یا ناهنجاری ژنوم هسته ای نمی باشند مثلا بیماری های میتوکندریایی). میتوکندری های اسپرم به فرزند منتقل نمی شوند بنابراین بیماری های میتوکندریایی فقط از مادر به فرزند منتقل می شوند. برای جلوگیری از این بیماری ها می توان هسته یکی از سلول های یک جنین مبتلا به بیماری میتوکندریایی را خارج کرده و به سیتوپلاسم یک تخمک سالم منتقل کرد و این تخمک سالم را در رحم مادر کاشت. در یکی از آزمایشات انجام شده، سلول های بنیادی جنینی به مغز موشهای تازه متولد شده ای که از بیماری مشابه با multiple sclerosis رنج می بردند تزریق شدند. این موشها فاقد سلول های تولید کننده غلاف میلین بودند. سلول های تزریق شده به تمام مناطق مغز این موشها مهاجرت کرده و خود را به انواع سلول های از دست رفته تبدیل کردند و با جایگزین شدن سلول های تولید کننده غلاف میلین، روند بیماری متوقف شد و بسیاری از موش ها به طور کامل بهبود یافتند. با دستکاری ژنتیکی در سلول های بنیادی می توان سلول های مقاوم به عوامل سرطان زا، عوامل دارویی و. را انتخاب و جدا سازی نمود. به طوری که با وارد کردن ژن متیل گوانین متیل ترانسفر از (دارای نقش در ترمیم DNA) در سلول های بنیادی، این سلول ها در in vitro به اثرات سمیت سلولی و ژنتیکی مواد سمی مانندBis Cloro-ethyl nitrosurea (BCNU) و O4 Benzyl Guanin (O4BG) مقاوم شده و سپس با وارد کردن این سلول ها به موجود زنده و تیمار آن با این دارو ها سایر سلول ها حذف و سلول های مقاوم به این مواد شیمیایی انتخاب و تکثیر می شوند. سلولهای بنیادی پوششی بالغ در بین کراتینو سیت های غشاء پایه پوست دیده می شوند. این سلول ها باعث تولید سلول های جدید جهت ترمیم بافت سطحی پوست می شوند. سلول های بنیادی پوششی در تولید بافت پوست تولید شده به روش مهندسی بافت کاربرد داشته و این فرآورده ها امروزه کاربرد های کلینیکی متفاوتی از قبیل بانک پوست، ترمیم سوختگی ها و. دارند. همچنین سلول های بنیادی پوست باعث تولید پوشت مصنوعی و پیوندی جهت درمان زخم ها و بیماری هایی از قبیل vitteligo می شوند.